糖尿病
糖尿病とは
 糖尿病とは、インスリンの分泌が低下することで血液中の血糖値が上昇してしまう病気です。インスリンは膵臓で生成され、血糖値を低下させて適正に保つ働きがあるホルモンです。
糖尿病とは、インスリンの分泌が低下することで血液中の血糖値が上昇してしまう病気です。インスリンは膵臓で生成され、血糖値を低下させて適正に保つ働きがあるホルモンです。
血糖値が長期間高い状態となると、徐々に全身の血管が損傷を起こして心疾患や腎不全、失明といった、重篤な慢性合併症を引き起こします。
糖尿病の原因
糖尿病は主に1型糖尿病と2型糖尿病の2種類に分類されます。その他には、妊娠中の糖尿病という種類もあります。
1型糖尿病
1型糖尿病とは、自己免疫反応の異常によって膵臓のインスリン生産細胞(β細胞)が攻撃されることで発症する糖尿病です。インスリンが生成されなくなることで血糖値を適切に管理できなくなり、慢性的な高血糖状態に陥ります。まだはっきりとした原因は解明されていませんが、ウイルス感染などによる環境的要因か、遺伝的要因が関与して引き起こされるのではないかと考えられています。特に若年層によく見られる特徴があります。
主な治療法は、インスリンの補充になります。しかし、定期的にインスリンを補充し、適切に血糖値を管理すれば通常の生活を送ることができます。そのため、早期に医療機関を受診して治療計画の立案や合併症の予防を行うことが大切になります。
2型糖尿病
2型糖尿病は、日本人の糖尿病患者の95%を占める一般的な糖尿病です。膵臓からのインスリン分泌量が低下することや、インスリンの効果そのものが低下することによって血糖値を適切に管理できなくなり、慢性的に高血糖状態に陥ります。
主な原因は環境的要因と遺伝的要因になりますが、多くは食生活の乱れや肥満、運動不足などの環境的要因によって引き起こされます。また、症状が進行すると、血液中の余分な糖分が全身の血管や神経に障害を起こし、様々な合併症を引き起こすようになります。そのため、早期に医療機関を受診し、生活習慣の改善や適切な治療を行うことで、血糖値を適切に管理することが大切になります。
妊娠中の糖尿病
妊娠糖尿病とは、妊娠中に糖代謝に異常が起きることで胎盤から分泌されるホルモンがインスリンの働きを阻害し、血糖値を適正に管理できなくなることで発症する糖尿病です。一般的に、肥満体質の方や家族に糖尿病の罹患歴がある方は妊娠時にインスリンへの抵抗性が高まるため、妊娠糖尿病になりやすい傾向があります。また、妊娠糖尿病は本人のみならず、胎児に対しても悪影響を及ぼす恐れがありますので、注意が必要です。
妊娠中は、胎児にエネルギーを供給するために、血糖値が上昇しやすくなります。ほとんどは出産後に正常値に戻りますが、妊娠糖尿病を放置すると母子ともに重篤な合併症を引き起こす恐れがあるため、自己判断せずに医療機関を受診して詳しく診療してもらいましょう。
糖尿病の症状
糖尿病の主な自覚症状や合併症の疑いがある症状、1型糖尿病と2型糖尿病それぞれの特有の症状は以下となります。
自覚症状
- 日常的に疲労感や倦怠感が生じる
- 日常的に喉が渇く
- トイレの回数が多くなる
- 急激に体重が減少する
合併症の疑いがある症状
- 手足が痛む・痺れる
- 手足や顔にむくみが生じる
- 頻繁に立ちくらみを起こす
- 切り傷が治りにくくなる
- 視力の低下、視野の一部欠損がある
- 感染症にかかりやすくなる
1型糖尿病による症状
- 激しく喉が渇く
- 多尿になる
- 急激に体重が減少する
- 激しい疲労感が生じる
2型糖尿病による症状
初期の段階では自覚症状が乏しいが、徐々に下記のような症状があらわれるようになります。
- 疲労感
- 喉の渇き
- 空腹感
- 頻尿
- 視力の低下
- 皮膚の乾燥・かゆみ
- 性機能障害
糖尿病性ケトアシドーシス
に注意
糖尿病ケトアシドーシスとは糖尿病の合併症の一つです。糖尿病の主な初期症状は喉の渇きや全身の倦怠感、多尿などですが、糖尿病ケトアシドーシスはこれら症状に続いて急激に発症します。また、悪化すると吐き気や嘔吐、腹痛、呼吸困難、意識障害などを引き起こすようになります。
主な原因は、糖尿病の治療を放置することで血糖値が上昇し、インスリンが大量に分泌されることなどが考えられています。また近年では、SGLT2阻害薬が糖尿病ケトアシドーシスを引き起こす恐れがあるとも言われています。
主な症状は血圧低下や頻脈、脱水症状、アセトン臭、クスマウル大呼吸(深く速い呼吸が規則正しく持続する異常呼吸)などが挙げられます。
治療では、生理食塩水などを輸液して、水分とナトリウムの補充を行います。その他、電解質の補正やインスリン投与を行い、アシドーシスや高血糖状態を改善する必要があります。
治療が遅れると命の危険も伴うため、早急に医療機関を受診して治療を行うことが重要です。
糖尿病の検査
空腹時血糖値
食事を取ると一時的に血糖値が上昇してしまうため、血糖値の検査は、約10時間絶食してから行います。
食後血糖値
食後約2時間後に血糖値を測定し、血糖値の上昇度合いやインスリンの効果を確認します。
HbA1c
HbA1cとは、血液中のヘモグロビンが糖分と結合した状態です。血液中のHbA1cの割合を調べることで、過去1~2ヶ月間の血糖値の平均を算出することができます。HbA1cが6.5%以上を示すと糖尿病の可能性が疑われますが、貧血や腎不全の影響で正しい数値が測定できないこともあります。
糖負荷試験(75g OGTT)
糖負荷試験とは、糖分を含む飲料を摂取し、摂取後の血糖値を調べることで耐糖能異常や糖尿病の可能性を診断する検査です。
追加検査
上記以外では、血液検査でインスリンの分泌量や抵抗性を調べたり、尿中アルブミン検査で腎機能を調べたりします。これらの検査は、糖尿病の早期発見や糖尿病のタイプの判別のほか、治療方針を決定する上で重要となります。定期健診等でこれら数値に異常が見つかった場合には糖尿病の疑いがありますので、定期的に検査を行って自身の状態を把握したり、早期に生活習慣の改善などの予防や治療を行うことが重要です。
糖尿病の治療
糖尿病は生活習慣病の一つであるため、治療は食事療法や運動療法などの生活習慣の改善が基本となります。これらを行っても十分な効果が得られなかった場合には、薬物療法も検討されます。
糖尿病の多くは、不適切な生活習慣を長期間継続することによって発症します。従って、まずは患者様ご自身が糖尿病への理解を深め、適切な生活習慣の改善に努めていくことが大切です。また、重篤な合併症を引き起こさないためにも、ご家族と協力して治療に取り組むことも重要です。これは、糖尿病予備軍の方々にも当てはまります。
当院では、患者様が前向きに治療に取り組み、改善へのモチベーションを持続できるようサポートしております。
食事療法
糖尿病の食事療法において重要なことは、バランスの良い食事を規則正しく取ることです。患者様自身が糖尿病への理解を深め、積極的に食事習慣の改善に取り組むようにしましょう。具体的には、今までの食事習慣の見直しや、食品交換表などを使った栄養バランスの管理、食物繊維を含む食材を積極的に摂取するなどの取り組みが、血糖値を適正値に保つ上で大切です。また、高血圧への予防として、塩分摂取を控えめにすることも、糖尿病の重篤な合併症を予防する上で必要になります。間食の取り方は担当医と相談しつつ、担当医の指示に従って適量に抑えるよう、心がけましょう。
運動療法
 糖尿病の改善には、食事療法とともに運動療法も必要になります。適度な運動は血糖値の低下を促し、インスリンの効果を改善することもできます。
糖尿病の改善には、食事療法とともに運動療法も必要になります。適度な運動は血糖値の低下を促し、インスリンの効果を改善することもできます。
効果的な運動は、有酸素運動とレジスタンス(筋力)運動となります。有酸素運動では、軽めのウォーキングやジョギング、水泳などを週3日計150分以上、1回につき20分以上行うことが推奨されています。
一方、レジスタンス運動によって筋肉量が増えると、糖代謝やインスリン効果を向上させることができます。レジスタンス運動は週に2~3回を目安に実施しましょう。
薬物療法
食事療法や運動療法だけでは改善が見られない場合には、薬物療法を行います。使用する治療薬は、経口血糖値降下薬とインスリン注射の2種類となります。患者様の症状や糖尿病タイプなどを考慮して、使用する薬を選択します。
ただし、薬は不適切に使用すると、副作用を起こしたり低血糖状態に陥る恐れがあります。自身が使用している薬への理解を深め、分からないことは自己判断で解決せずに担当医に相談するようにしましょう。
経口血糖降下薬
経口血糖効果薬は、インスリンの分泌を促進したりインスリンの効果を向上させる薬です。現在多くの種類が開発されており、患者様の症状や合併症の有無など総合的に判断して選択します。
インスリン注射
インスリン注射は、インスリン分泌量が低下している場合に外部からインスリンを補うための薬です。1型糖尿病患者の治療には不可欠である一方、2型糖尿病の場合では、他の治療を行っても十分な効果が見られなかった際に使用します。
即効性のあるものから長時間作用するものまで様々な種類があり、患者様の症状や生活習慣など総合的に判断して選択します。
GLP-1受容体作動薬
GLP-1受容体作動薬とは、インスリンの分泌を促進して食後の血糖値の上昇を抑制する薬です。注射するタイプと経口タイプがあります。
高尿酸血症(痛風)
高尿酸血症とは
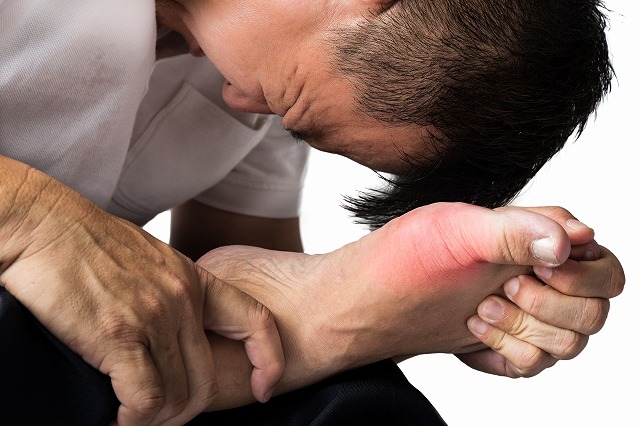 高尿酸血症とは一般的に痛風と呼ばれている病気です。血液中の尿酸値が7mg/dl以上で高尿酸血症と診断されます。
高尿酸血症とは一般的に痛風と呼ばれている病気です。血液中の尿酸値が7mg/dl以上で高尿酸血症と診断されます。
主な原因は、生活習慣の乱れやプリン体を含む食品の過剰摂取などで、特に30〜40代の男性に多く見られます。初期の段階では無症状の場合が多いですが、放置すると尿酸の結晶が腎臓や関節に蓄積し、激しい痛みを伴う痛風発作を発症します。また、動脈硬化を促進して様々な病気を引き起こします。
尿酸の結晶が関節内に蓄積すると、白血球がこれらを異物と判断して排除しようとします。この際に炎症物質が放出され、これが断続的な腫れや激しい痛みの原因となります。
現在、痛風治療患者数は130万6,000人で、成人男性の約20%が高尿酸血症であるという報告もあります。
高尿酸血症は初期の段階では自覚症状に乏しく気づかないうちに進行し、健康診断等で偶然発見されるケースが多く見られます。そのため、定期的に検査を行って、早期発見・治療につなげることが重要です。
高尿酸血症の原因
 高尿酸血症は、血液中の尿酸値が異常を起こすことで発症する病気です。主な原因は、過度な飲酒やプリン体の過剰摂取などの生活習慣の乱れとなりますが、遺伝的要素が原因の場合もあります。その他では、肥満症なども高尿酸血症を引き起こす恐れがあります。
高尿酸血症は、血液中の尿酸値が異常を起こすことで発症する病気です。主な原因は、過度な飲酒やプリン体の過剰摂取などの生活習慣の乱れとなりますが、遺伝的要素が原因の場合もあります。その他では、肥満症なども高尿酸血症を引き起こす恐れがあります。
プリン体は主に肉類や魚類、レバーなどの食品やビールに多く含まれ、これらを過剰摂取することで血液中の尿酸値が上昇して高尿酸血症を引き起こします。
その他では、生まれつき尿酸を過剰に生成したり尿酸を除去する機能が低下しているなど、遺伝的要素が関与していることもあります。
高尿酸血症は治療せずに放置すると、その後痛風や尿路結石、腎障害などを引き起こす恐れがあります。そのため、定期的に検査を行って早期発見し、生活習慣の改善など治療を行うことが重要となります。
高尿酸血症の症状
高尿酸血症は、初期の段階では自覚症状に乏しく、本人も気づかないうちに進行していることが多く見られます。しかし、放置すると徐々に関節に尿酸結晶が蓄積し、腫れや激しい痛みを伴う痛風発作を引き起こします。痛風発作は、足の親指のつけ根に症状が現れることが多いですが、中にはひざや足首など他の関節に症状が現れる場合もあります。痛風発作を起こすと、激しい痛みから日常生活に大きな支障を与えてしまうため、定期的に血液検査を行って自身の尿酸値を確認し、早期発見・治療に繋げることが重要です。
高尿酸血症の検査
定期健診や人間ドックで高尿酸血症が疑われた場合
高尿酸血症の主な検査は血液検査で、血液中の尿酸値が7.0mg/dL以上の場合、高尿酸血症と診断されます。ただし、尿酸値は日々の体調や生活環境などによって変動するため、一定期間の平均値を測定して診断します。
なお、高尿酸血症には、尿酸が過剰に生成されるタイプや尿酸の排泄機能が低下しているタイプ、またはこれらが混合しているタイプなど様々な種類があります。
痛風のような強い痛みが起こった場合
痛風の症状は、他の病気でも似た症状が現れるケースもあるため、痛風が疑われる症状が現れた際には、血液検査を行って尿酸値と炎症の有無を確認します。検査の結果、痛風と診断された際には、発症の原因を特定して適切な治療法を検討していきます。
なお、痛風の症状が現れている期間は一時的に尿酸値が低下していることがあるため、別日に再検査を行って状態を調べることもあります。
高尿酸血症の治療
高尿酸血症の治療では、痛風を発症しているか、合併症を起こしているかなどによって様々な治療方針が検討されます。
主な治療法は、生活習慣の改善と薬物療法に分類されます。生活習慣の改善では、食事療法が効果的です。特にプリン体を多く含むビールやレバー、豚類、カツオ、エビ、魚の干物などの過剰摂取を控えることが大切です。同時に、野菜や海藻類などアルカリ性食品を多く摂るようにし、十分に水分補給を行うことも必要です。その他、肥満症も高尿酸血症を進行させるため、適度な運動習慣などを取り入れて適正体重を維持することも必要になります。
一方、薬物療法では、血液中の尿酸値を低下させるために尿酸の生成を抑制させる薬や尿酸の排泄を促進する薬が適用されます。
こうした食事療法や薬物療法は、患者様の生活習慣や合併症の有無などを総合的に判断し、個々に対して適切な治療方法を検討していきます。
痛風発作の治療
高尿酸血症が進行して痛風発作の初期症状が現れた場合には、コルヒチンの内服による治療を行います。さらに進行して激しい痛みを伴っている場合には、痛みを抑制するための非ステロイド性抗炎症薬(NSAIDs)を使用します。また、痛風発作は1〜2週間続くことが多く、この期間は尿酸値を低下させる薬の使用は中止し、発作が治まってから再度尿酸値を管理するための治療を行います。ただし、既に尿酸値を低下させる薬を使用している場合には、中断せずに治療を継続します。
痛風発作の治療では、激しい痛みを抑えることが目標となります。治療によって発作が治まったことが確認されましたら、もともとの原因である高尿酸血症の治療を約2週間行います。選択する薬は、患者様の既往症や副作用による影響などを考慮し、最適なものを提案します。
痛風人口の増加と糖尿病との共通点
近年、食生活の欧米化などの要因により、痛風の患者様は増加傾向にあります。そのため、一般的に痛風は、ぜいたく病と言われることもありますが、実際には生活習慣の乱れとともに遺伝的素因も大きく関与していることも明らかになっています。
痛風と糖尿病は、ともに生活習慣の乱れが原因であることが多いため、双方とも近年増加傾向にあるという共通点があります。現在、国内の痛風患者数は約60万人とされ、痛風を発症していない高尿酸血症の患者数は約500万人という報告もあります。
高尿酸血症と糖尿病は併発しやすい病気です
前述通り、高尿酸血症はもともと先天的に尿酸値が向上しやすい体質の方が、生活習慣を乱してしまうことで発症することが多い病気です。具体的には、過度な飲酒や肥満、運動不足、精神的ストレスなどが原因となります。これらは糖尿病と共通しており、実際に糖尿病患者の多くは尿酸値も高いことが確認されています。また、高尿酸血症の人は糖尿病や耐糖能障害を引き起こしやすい傾向もあります。
従って、高尿酸血症の予防や治療は、同時に糖尿病の予防・治療につながり、糖尿病の治療は尿酸値を低下させる際のも有効となります。
尿酸値が高ければ糖尿病予備軍でも要注意
高尿酸血症と糖尿病は併発しやすいとされますが、実際には血糖値が上昇すると尿酸値は低下する傾向があります。そのため、激しい痛風発作を発症している状態で血糖値も著しく高いというケースはあまり多くはありません。近年では、痛風を発症しやすい遺伝子と糖尿病を発症しやすい遺伝子も明らかになってきており、これらは異なる遺伝子であることが分かってきています。
しかし、痛風発作は糖尿病の前症状である耐糖能障害の段階で併発するケースが多く見られます。耐糖能障害の段階では糖尿病の合併症はあまり多くは見られませんが、高尿酸血症を伴うと動脈硬化をより加速させ、糖尿病の発症リスクを高めてしまいます。
従って、健康診断等で尿酸値が高いと指摘されたら、できるだけ早い段階で治療を行い、尿酸値や血糖値を適切に管理することが、糖尿病の予防にもつながります。






